9.6. Poruchy funkcí jednotlivých částí GIT
9.6.1 Poruchy funkce jícnu
Odynofagie – bolestivé polykání, většinou způsobené zánětem v oblasti mandlí a hltanu. Příčinou může být vzácně i nádor.
Dysfagie – váznutí sousta až neschopnost automatického posunu sousta kdekoli v jícnu. Při orofaryngeální (horní) dysfunkci dochází k obtížím při polknutí, vzniká riziko vdechnutí. Příčinou může být nějaké neurologické onemocnění (cévní mozková příhody, myasthenie gravis nebo onemocnění svalů). Jícnová (dolní) dysfagie znamená zpomalený a bolestivý postup sousta jícnem, většinou je způsobená zúžením (stenózou) jícnu.
Gastroezofageální reflux je nejčastější porucha funkce jícnu. Jedná se o přestup žaludečního obsahu do jícnu. Příčinou může být nedostatečná účinnost svěrače na přechodu jícnu do žaludku, zpožděné vyprazdňování žaludku a vysoký nitrobřišní tlak. Selhání jednoho nebo více z těchto faktorů vede k refluxu, k dráždivému působení kyseliny chlorovodíkové na sliznici jícnu (někdy se do jícnu může dostat i žluč refluxem duodenogastrickým). Pacient může pociťovat pyrózu (pálení žáhy), což je retrosternální palčivá bolest, která může vyzařovat směrem do úst nebo krku.
Při delším, opakovaném působení refluxu a snížené odolnosti sliznice dochází k infiltraci polymorfonukleáry a ostatními zánětlivými elementy, vzniká refluxní esofagitis. Opakovaná poškození sliznice jícnu může způsobit adenokarcinom.
Hiátová hernie je občasné nebo trvalé vniknutí (herniace) části žaludku do prostoru hrudníku. U paraezofageálního typu kýly vyhřezává hiátem žaludeční fundus do hrudníku podél jícnu, ale gastroezofageální spojení je uloženo normálně. V kýlním vaku mohou být i jiné orgány, např. tračník. Stlačení jícnu v hiátu může narušit průchodnost a způsobovat dysfagii. Při kardioezofageální (skluzné) kýle vklouzává nad bránici část žaludku včetně gastroezofageálního spojení. Vyvolává pocit tlaku až bolesti za sternem, srdeční palpitace, extrasystoly i pocit dušnosti. Stav se většinou zhoršuje vleže a při předklonu. Hernie může podporovat patologický reflux s pozdějším vznikem refluxní nemoci.
Poruchy hybnosti jícnu. Achalázie je vzácné onemocnění hladké svaloviny jícnu s poruchou dolního jícnového svěrače. Porucha je neznámé etiologie. Dochází k degenerativním změnám až úplné ztrátě gangliových buněk myenterického plexu a ke změnám vagové inervace. Důsledkem je ztráta peristaltiky jícnu a neschopnost dolního jícnového svěrače relaxovat při polknutí sousta. Lumen jícnu je rozšířeno a dochází ke stagnaci obsahu. Hyperdynamický jícen (podle RTG obrazu tzv. „louskáčkový jícen“) je naopak způsoben nekoordinovanými stahy svaloviny, spasmy.
Tyto poruchy často vznikají jako důsledky diabetes mellitus v souvislosti s autonomní periferní neuropatií způsobenou dlouhodobě zvýšenou hladinou glukózy. Často bývá jícen postižen také při relativně vzácné sklerodermii, polymyozitídě a dermatomyozitídě.
Jícnové varixy vznikají při portální hypertenzi (obvyklou příčinou je jaterní cirhóza). Žíly procházející jícnem jsem kolaterálami portální žíly, které se při cirhóze přeplní krví pod vysokým tlakem. Při jejich ruptuře kdekoli v jícnu dochází k život ohrožujícímu krvácení.
Divertikly a nádory.
9.6.2 Poruchy funkcí žaludku
Pocit předčasné sytosti nebo pomalého vyprazdňování je porucha motility žaludku bývá často spojena s autonomní diabetickou neuropatií. Některé léky působí obdobné potíže. Mechanickou příčinou bývá stenóza pyloru (peptické vředy, karcinomy).
Záněty žaludeční sliznice – gastritidy. Mohou být akutní nebo chronické a mají mnoho příčin.
Akutní gastritis postihuje erozemi většinou jen povrchový epitel. Příčinou je obvykle poškození ochranné mukózní bariéry chemickými látkami (kyseliny, louhy, koncentrované alkoholy, nesteroidní antiflogistika -aspirin, a další). Patří sem i gastritida stresová, která se typicky objevuje v souvislosti s těžkým traumatem nebo onemocněním (popáleniny).
Chronická gastritis je progresivní onemocnění, které se častěji vyskytuje u starších osob. Dochází ke ztenčení a k degeneraci žaludeční stěny. Mukóza se postupně snižuje a svalová vrstva atrofuje.
- Autoimunitní gastritida způsobuje poruchu (atrofii) žaludeční sliznice se ztrátou schopnosti produkovat kyselinu chlorovodíkovou (achlorhydrie) a vnitřní faktor, potřebný pro vstřebávání vitamínu B12. Důsledkem dlouhodobého nedostatku tohoto vitamínu bývá perniciózní (megaloblastická) anémie. Tento typ gastritidy je rizikovým faktorem pro vznik karcinomu žaludku, hlavně u jedinců s perniciózní anémií.
- Bakteriální gastritida bývá způsobena bakterií Helicobacter pylori, která roste specificky na lidských žaludečních buňkách secernujících mucin. Helicobacter jako jediný organismus je schopný žít v lidském žaludku, i když normálně secernuje HCl. Při sníženém vylučování HCl nebo jejím chybění mohou v žaludku žít i jiné typy bakterií a vyvolávat akutní nebo chronickou gastritis. Bakteriální gastritida je rizikovým faktorem pro vznik adenokarcinomu a MALT-lymfomu (MALT=mucosa-associated lymphoid tissue) žaludku.
- Chemické příčiny gastritidy. Na žaludeční sliznici dlouhodobě přímo působí různé látky, například nesteroidní antirevmatika (aspirin), kouření, alkoholové excesy, některá onkologická léčiva či urémie. Způsobit gastritidu však může i reflux žluči do žaludku.
Akutní a chronické gastritídy se vyskytují poměrně často. Jejich příčiny, vznik i obraz jsou různorodé. Mohou i nemusí vyvolávat obtíže různých stupňů. Příznakem gastritídy bývá dyspepsie, bolest v epigastriu, nevolnost, zvracení, nadýmání, říhání, pálení, zhoršení příznaků po jídle. Chronická gastritída bývá často bezpříznaková.
Peptický vřed. Za normálních okolností je mukóza žaludku a duodena chráněna před vlivem kyseliny a pepsinu hlenovou vrstvou, bikarbonáty a těsným spojením buněk “tight junction”, které zabraňuje zpětné difúzi kyseliny. Na množství a kvalitu hlenu mají vliv endogenní prostaglandiny; tlumí kyselost a podporují tvorbu hlenu. Také správné prokrvení sliznice zaručuje její celistvost a správnou funkci.
| Vřed (ulcus) je slizniční defekt, který proniká až pod muscularis mucosae (na rozdíl od eroze) a poškozuje cévní stěnu s následným krvácením. Peptický vřed se vyskytuje se všude tam, kde se v trávicím traktu může vyskytnout kyselina chlorovodíková. |
Při poškození ochranné vrstvy žaludku (chronickou gastritidou způsobenou Helicobacterem, sníženým prokrvením při chronickém stresu nebo léky (nesteroidní antiflogistika), které snižují schopnost sliznice produkovat ochrannou hlenovou vrstvu. Stejným mechanismem se uplatňuje také kouření.) je submukóza vystavena žaludeční sekreci, dochází k autodigesci a ke vzniku vředu. Duodenální sliznice nemá takovou ochranu, proto ke vzniku duodenálního vředu stačí hypersekrece kyseliny. V žaludku i v duodenu se ještě významně upatňuje infekce Helicobacterem pylori.
Žaludeční vřed postihuje hlavně věkovou skupinu mezi 55-65 roky. Vzniká především v antrální oblasti, která přiléhá oblasti těla žaludku, ve které se tvoří HCl. Sekrece HCl bývá většinou normální, ale je porušena ochrana sliznice. Příznakem je především bolest v epigastriu, která začíná hned po příjmu potravy, když se zvýší kyselost obsahu žaludku. Pacient se bojí jíst, má anorexii, často zvrací a hubne. Stresové vředy jsou akutní formou peptického vředu. Ischemické (Curlingovy vředy) se vyvíjejí během několika hodin u závažných stavů, jako je polytrauma, sepse, těžké popáleniny, srdeční selhání, krvácení nebo komplikované operace s vysokou ztrátou krve. Aktivace sympatiku ještě dále snižuje průtok krve orgánem a dochází k ischemickému poškození sliznice. Obvykle vznikají mnohočetné ulcerace, které jsou lokalizovány v žaludku nebo duodenu a mohou způsobit masivní krvácení. Cushingův vřed je stresový vřed spojený s těžkým poraněním hlavy nebo s mozkovou operací, kdy může dojít k nadměrné stimulaci vagových jader. Stimulací dojde ke snížení krevního průtoku a k hypersekreci HCl. Zvýšené množství kyseliny poškodí mukózní bariéru. Primární klinickou manifestací stresových vředů je krvácení.
9.6.3 Poruchy funkce tenkého střeva
Tenké střevo je hlavním resorpčním orgánem. Většina resorpce se odehrává v proximální části tenkého střeva (duodenum, jejunum), kde se vstřebávají hlavně cukry, aminokyseliny, tuky, Ca, Fe. V distální části ilea se vstřebávají hlavně žlučové kyseliny a vitamin B12.
Tenké střevo obsahuje obrovský imunitní systém, zde se tvoří např. protilátky IgA chránící i jiné sliznice, jsou zde i buňky APUD systému, který se podílí na řízení činnosti gastrointestinálního traktu.
Duodenální vřed se vyskytuje spíše u mladších lidí a u jedinců s krevní skupinou 0. Projevuje se také bolestí v epigastriu. Bolest začíná 2-3 hodiny po jídle, když se přesune trávenina ze žaludku do duodena a dráždí spodinu vředu kyselým chymem. Často bolest začíná uprostřed noci a mizí k ránu. Zklidňuje se rychle po požití jídla nebo antacid, proto pacienti s duodenálním vředem mívají často nadváhu.
První manifestací choroby může však být až krvácení nebo perforace. Dalšími komplikacemi může být intestinální obstrukce, penetrace (pronikání vředu do jiného orgánu) nebo perforace.
Střevní neprůchodnost – ileus je úplná zástava nebo vážné omezení pasáže střevního obsahu tenkého nebo tlustého střeva. Ileus můžeme podle příčiny dělit na ileus:
- Mechanický (se strangulací – zaškrcením – nebo bez) bývá způsobený jizvami, srůsty, tumory, volvulem (otočením smyčky střev kolem osy kolmé na průběh střeva nebo intususcepcí- vnořením proximální části střeva do části distální).
- Neurogenní – paralytický (jako reakce na bolest, trauma, peritonitidu či anestezii) nebo spastický (například při hyperkalcémii).
- Vaskulární – způsobený trombózou nebo útlakem mesenterických cév. Spolu se strangulačním ileem se u něj nejrychleji rozvíjí poškození stěny a vznikají komplikace typu peritonitida nebo sepse.
Základní poruchou u všech typů ileu je zástava pasáže střevem. Nevstřebávají se tekutiny ani živiny. U cévního ileu nebo u strangulace dochází velmi rychle k poškození stěny střeva. U mechanického ileu se poškození střevní stěny vyvíjí déle.
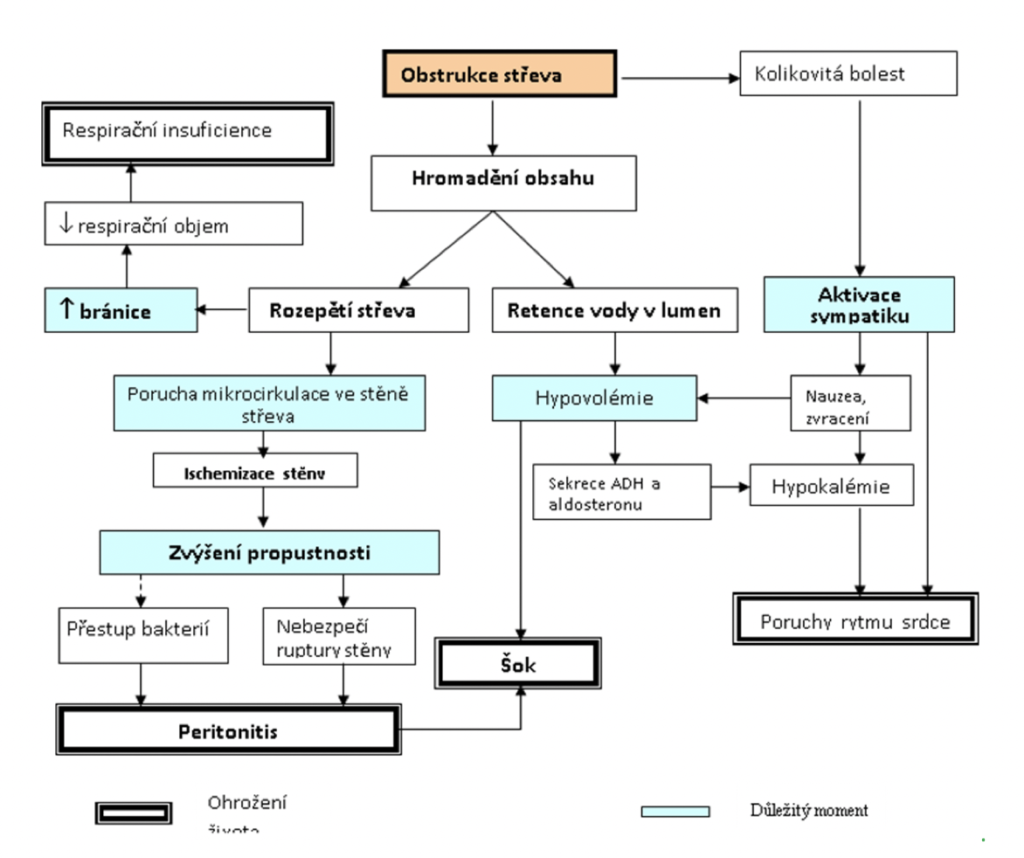
Nevstřebaný obsah střeva je hyperosmolární, (stále tam dochází k trávení vlivem přítomných trávicích enzymů), proto se objem střeva zvětšuje přestupem vody z cév a intersticia po osmotickém gradientu. To však snižuje cirkulující objem, a jako kompenzaci aktivuje sympatikus (vznikají příznaky stresové reakce tachykardie, centralizace oběhu nauzea). Hrozí nebezpečí vzniku šoku z hypovolémie. Rozvoj hypovolémie je potencovaný zvracením. Kromě kolikovité bolesti jsou příznakem i zvracení a zástava pasáže (nepřítomnost zvuků způsobených peristaltikou). Na RTG jsou vidět hladinky (způsobené nevstřebaným plynem).Čím výš je ileus, tím rychleji se rozvíjejí příznaky a časněji se objevuje zvracení. Rychleji tak vzniká dehydratace, změny ABR a hypokalémie.
Zvětšující se objem vody uvnitř střeva utlačuje stěnu, stěna se rozepíná a nemůže jí normálně proudit krev. Snižuje se její prokrvení, vyvíjí se ischemie a zvyšuje se její prostupnost. Do peritoneální dutiny se tak dostávají bakterie a tekutina (zatím) i bez porušení integrity stěny. Může vzniknout peritonitida; prodlužování ischemie hrozí rupturou střeva. Zvýšený stav bránice způsobuje zmenšení dechových objemů a ztěžuje normální respirační funkce.
Celiakální sprue, (celiakie, glutenová enteropatie) je chronické autoimunitní onemocnění tenkého střeva (hlavně horní třetiny), spojené s atrofií klků, poruchou vyzrávání enterocytů a s enzymatickými poruchami. Onemocní jen predisponovaní jedinci, kteří tvoří protilátky proti některým bílkovinám a enzymům, které jsou součástí lepku. Tato bílkovina je obsažena především v pšenici, ale také v žitu a ječmenu. Protilátky vytvoří komplex s antigenem a tyto komplexy pak poškozují sliznici tenkého střeva zánětem.
Jde o poměrně časté onemocnění, které nemusí být plně vyjádřeno a může se proto diagnostikovat i ve vyšším věku. U dětí jsou prvními příznaky opožděný růst, anémie, nízká hmotnost a opožděná osifikace kostí v důsledku malabsorpce. V dospělosti převažuje slabost, únavnost, anémie a případně sklon k průjmům. Mnohaleté trvání celiakie může vést ke vzniku maligního lymfomu nebo karcinomu.
Tropická sprue je porucha vstřebávání látek u cestovatelů, ale i domorodců, žijících především v Karibiku a centrální a Jižní Africe. Příčina není jasná, pravděpodobně je porucha způsobená vysokou koncentrací některých typů bakterií ve střevě (např. koliformní bakterie). Vliv má i špatná strava a nedostatek vitamínů. Příznaky jsou většinou průjem a horečka.
Laktázový deficit způsobuje izolovanou malabsorpci mléčného cukru laktózy. Je-li enzymu nedostatek, nerozštěpená laktóza se nevstřebává a svým osmotickým působením vede ke zvýšené sekreci vody do střevního lumen. Po přesunu do tlustého střeva je působením bakterií laktóza štěpena na kyselinu mléčnou, octovou a CO2. Laktáza a její metabolity působí dráždivě na střevní stěnu, vzniká tak kvasná dyspepsie, kyselý průjem a flatulence. Příznaky závisí na rozsahu enzymového defektu a množství požité laktózy.
Crohnova choroba (Ileitis terminalis) je chronický zánět trávicí trubice. Nejtypičtějším místem postižení je terminální úsek ilea. Příčina onemocnění není známa, ale při vzniku a manifestaci choroby se účastní řada imunitních faktorů i dědičnost. Zánět nepoškozuje sliznici kontinuálně (tvoří „přeskokové leze“). Proniká celou stěnou střeva a může vytvářet píštěle a stenózy a tvoří tak obraz dlažebních kostek. Základním projevem je bolest, většinou v pravém dolním kvadrantu břicha, bolest je stálá nebo kolikovitá, provázená vleklým průjmem, úbytkem tělesné hmotnosti, někdy i teplotou.
9.6.4 Poruchy pankreatu
Slinivka břišní (pankreas) je uložena retro-peritoneálně na zadní stěně břišní dutiny, v blízkosti nervových pletení.
Pankreatická insuficience je nedostatečná produkce pankreatických enzymů. Insuficience může být způsobena chronickou pankreatitidou, karcinomem pankreatu, resekcí nebo cystickou fibrózou. Při těchto stavech dochází ke značnému poškození nebo ztrátě pankreatické tkáně s následným snížením hladiny pankreatických enzymů.
Pankreatitida je zánět pankreatu, který může být akutní nebo chronický. Základním mechanismem vzniku akutní pankreatitidy je aktivace enzymů ještě v acinech. Příčinou může být trauma, abúzus alkoholu nebo dietní chyba. Pravděpodobně nejčastější příčinou je ucpání vývodu z pankreatu žlučovým kamenem na Vaterské papile (společný výstup v duodenu). Ve vývodných cestách se zvýší tlak, který aktivuje enzymy v acinech, a spustí samonatrávení pankreatu. Vzniká edém a zánět. V závažném případě mohou být poškozeny i cévy, dojde ke krvácení a rozvíjí se nekróza.
Aktivované enzymy se mohou dostat do krevního oběhu a způsobují poškození dalších cév a orgánů. V dutině břišní a hrudní se objevuje krvavý výpotek. Mezi hlavní poškozené orgány patří plíce a ledviny (tubulární nefropatie). Nekróza pankreatu zvýší lokálně osmolaritu a do místa se nasává voda, která pak chybí v cirkulaci, vzniká hypovolémie až šok.
Hlavním subjektivním příznakem je bolest v okolí pupku, která často vyzařuje do retroperitonea. Bolest je stálá a velice silná, protože jsou drážděny nervové pleteně v okolí. Pacient má anorexii, zvrací a může mít příznaky rozvíjejícího se šoku.
Chronická pankreatitida může vzniknout po vyléčení méně závažné akutní pankreatitidy, když dojde k fibrotizaci poškozené tkáně a útlaku pankreatických vývodů. Může být způsobena i obstrukcí pankreatického vývodu z jiných příčin, případně hereditárně například cystickou fibrózou. Příznaky bývají vyvolány exokrinní a endokrinní insuficiencí (občas má pacient průjem, může mít malabsorpční syndrom; ztráta endokrinní funkce může vyvolat insulin-dependentní diabetes).
Cystická fibróza je dědičné onemocnění, při kterém je vrozeně zvýšená viskozita sekretů, což může vést až k obstrukci žlázových vývodů. Sekrece enzymů do duodena je tím znemožněna. Dříve děti umíraly v nízkém věku (5-6 let) na podvýživu a dehydrataci způsobenou průjmem.
9.6.5 Poruchy tlustého střeva
Činnost tlustého střeva umožňuje konečnou fázi trávení a vyloučení zbytků. Hlavní funkcí je vstřebávání tekutin a elektrolytů.
Dráždivý tračník patří mezi funkční střevní poruchy. Projevuje se bolestmi břicha, střevní dyspepsií a nutkavými defekacemi. Patofyziologickým mechanismem je postižení motility (poruchy tonu střevní stěny a posunu tráveniny), sekrece (zvýšená sekrece hlenu a vody do střeva) a střevního chemismu (přítomnost kvašení a hnití ve střevě).
Megakolon je rozšíření tlustého střeva se zvětšením objemu, městnáním obsahu a ztluštěním stěny jako výsledek různých patogenních mechanismů. Nejznámější je Hirschprungova nemoc (megacolon congenitum), což je vrozená porucha inervace tlustého střeva, při které se prokáže chybění buněk v submukózním Meissnerově a v myenterickém Auerbachově plexu. Postižená část střeva je kontrahovaná a stává se překážkou průchodnosti. Úsek střeva nad ním dilatuje a dochází k městnání obsahu.
Onemocnění se v těžkých případech projeví brzy po porodu příznaky částečné střevní neprůchodnosti. Rektum je prázdné, spasticky stažené. U dětí může docházet k opožděnému vývoji a růstu hlavně následkem deficitu vitaminů (vliv dysbakterie). V dospělosti převažuje v klinickém obraze úporná zácpa, vzedmutí břicha, kručení, flatulence. Často dochází k subileózním a k akutním ileózním stavům.
Divertikulóza je výskyt mnohočetných divertiklů. Divertikly tlustého střeva jsou většinou nepravé; sliznice se vychlipuje štěrbinami ve svalové vrstvě, hlavně v místě prostupu cév. Stěna divertiklů je tenká, tvořená sliznicí a serózou, svalová vrstva chybí, a proto, jakmile se do nich dostane střevní obsah, nemohou se spontánně vyprázdnit. Příčinou je malý objem stolice při dietě s malým obsahem vlákniny. Divertikly se vyskytují nejčastěji v levé části tračníku. Onemocnění se může komplikovat perforací, píštělemi i krvácením.
Střevní infekce mohou být vyvolány baktériemi, viry nebo prvoky. Bakteriální střevní infekce mohou být způsobeny zevními patogeny nebo bakteriemi, které kolonizují střevo (komenzály) a za určitých okolností se pro svého nositele stávají patogenem. Vznik infekce usnadní porušení nespecifických obranných mechanismů, ke kterým patří například kyselá žaludeční bariéra (snížení acidity antacidy), potlačení fyziologické střevní flóry antibiotiky nebo poruchy specifických obranných mechanismů (nedostatek sekrečního IgA atd.). Důsledkem bývají často průjmy a poruchy vstřebávání.
Ulcerózní kolitida (Colitis ulcerosa) je chronické zánětlivé onemocnění lokalizované obvykle v rektu a sigmoideu. Tenké střevo nebývá postiženo.Příčina není známá, předpokládá se vliv infekčních, genetických a imunologických faktorů. Současně s ulcerativní kolitidou se mohou vyskytovat některé autoimunitní choroby (např. lupus erythematodes).
Na rozdíl od Crohnovy choroby zasahuje zánět jen sliznici, kterou postihuje difúzně. Obvykle začíná v konečníku a šíří se směrem nahoru. Způsobuje také vředy, které mohou vylučovat krev a hnis. Zánětlivé změny na střevní sliznici mohou způsobovat bolesti, časté vyprazdňování a v některých případech také průjem. Pacient mívá časté nutkání na stolici, ale z těla odchází pouze malé množství střevního obsahu, často s hlenem a krví. Onemocnění může být provázeno horečkou a zchváceností, často bývá přítomna anémie z chronických krevních ztrát a úbytek váhy.
Hemoroidy jsou uzlovité rozšíření cév v hemoroidálních pleteních pod řitní kůží a pod sliznicí hrdla ampuly konečníku (zevní a vnitřní hemoroidy). Hemoroidální vény nemají chlopně, proto zvýšený tlak vede k vyklenutí cévní stěny (namáhavé tlačení na stolici při zácpě, u těhotných). V klidovém stavu jsou bez obtíží. V akutním stavu se překrvují, jsou bolestivé, mohou omezovat defekaci (křeč řitního svěrače a reflexní zácpa). Léčba je chirurgická.
Mezi benigní nádory tlustého střeva patří polypy. Jsou solitární (hyperplastické nebo adenomy) nebo častěji mnohočetné (polypóza). Přibývají s věkem. Nejčastěji se vyskytují v rektu, orálním směrem ubývají. Většina adenomů probíhá dlouho asymptomaticky, ale část adenomů přechází v karcinom. Kolorektální karcinom patří k nejčastějším orgánovým malignitám v civilizovaných zemích (vedle bronchogenního karcinomu a rakoviny prsu a žaludku). Více viz patologie
9.6.6 Onemocnění jater
Játra jsou pro život nezbytným orgánem. Selhání jejich funkce vede k systémovým život ohrožujícím komplikacím. Objektivními příznaky poškození jaterních funkcí jsou žloutenka a zvýšená krvácivost. Subjektivní příznaky onemocnění jater jsou méně výrazné, patří k nim hlavně slabost a únava, žaludeční a střevní dyspepsie spojené s celkovými, vegetativními a alergickými příznaky (pocení, kopřivka, svědění kůže, stěhovavé bolesti kloubů, menstruační poruchy, ztráta libida a impotence). Jaterní tkáň samotná je necitlivá, bolest vzniká rychlým rozpětím jaterního pouzdra (následkem zánětu, otoku, městnání krve nebo žluče).
Jaterní selhávání je stav, kdy játra nejsou schopna plnit své funkce. Může nastat u všech jaterních chorob (hlavně u virových hepatitid nebo cirhóz) a přejít až v jaterní kóma a smrt.
Mezi příznaky patří:
- slabost, únavnost, snížená rezistence vůči infekcím (poruchy proteinového metabolismu a imunodeficit v celulární imunitě)
- foetor hepaticus (typický zápach dechu pacienta u těžkých poškození jater nebo u rozsáhlého kolaterálního oběhu, látka vyvolávající zápach vzniká pravděpodobně ve střevě činností baktérií – metylmerkaptan)
- svědění kůže (zhoršení metabolismu žlučových kyselin, retence v organismu), pavoučkové névy a palmární erytém (vliv zvýšené hladiny estrogenů, typické i pro jiné chorobné stavy, ale mohou se objevit i v těhotenství)
- poruchy hemokoagulace (snížená syntéza plasmatických koagulačních faktorů II, V VII, IX, X poškozenými hepatocyty, trombocytopénie v důsledku hypersplenismu při splenomegalii, snížená resorpce vitaminu K ve střevě pro poruchu sekrece žlučových kyselin, nekróza jaterních buněk vede k aktivaci hemostázy a k diseminované intravaskulární koagulaci)
- endokrinní poruchy (vznikají snad nedostatečnou inaktivací hormonů v játrech, např. poruchy potence, atrofie varlat, gynekomastie,ztráta ochlupení, hypomenorea až amenorea)
- oběhové změny (hyperkinetická cirkulace se zvýšeným minutovým výdejem, zvýšeným plazmatickým a krevním objemem, arteriální saturace kyslíkem je snížena a venózní zvýšena následkem otevření arteriovenózních spojů na periférii a v plicích)
- žloutenka (ikterus, je žluté nebo nazelenalé zabarvení sklér, kůže a sliznic způsobené zvýšenou hladinou bilirubinu v plazmě). Při poruše metabolismu bilirubunu v játrech se jedná o hepatocelulární ikterus. Ikterus však vzniká i z jiných příčin: při vysoké nabídce nekonjugovaného bilirubinu (prehepatální, hemolytický ikterus). Může vzniknout také při poruše transportu žluči z jater intra a extrahepatálními žlučovody (posthepatální, obstrukční neboli cholestatický ikterus).
- splenomegalie je podmíněná zvýšením tlaku ve splenických vénách, venostázou a hyperplazií dřeně, což vede k hypersplenismu (projeví se leukopenií, trombocytopenií, útlumem červené krvetvorby).
| Ikterus z prehepatálních příčin (hemolytický ikterus) vzniká zvýšeným množstvím nekonjugovaného bilirubinu v plazmě, které překročí schopnost jaterních buněk nabídku zpracovat a projeví se žloutenkou. Zvýšená nabídka znamená zvýšenou konjugaci a zvýšený přísun do střeva. Vzniká více sterkobilinogenu a sterkobilinu, které způsobují tmavší barvu stolice (hypercholická stolice). V moči je prokazován pozitivní urobilinogen. Ikterus z hepatocelulárních příčin je způsoben poškozením jaterní buňky, která není schopna zpracovat nabízený bilirubin. Hladina nekonjugovaného bilirubinu v plazmě se proto zvyšuje. Obvykle dojde k poškození jaterního parenchymu a komunikace mezi žlučovými kapilárami a krevním systémem, a tak se v plazmě může objevit i konjugovaný bilirubin. Celková sekrece konjugovaného bilirubinu je nižší, což se projeví světlejší stolicí, v moči se prokáže konjugovaný bilirubin i urobilinogen. Cholestatický (obstrukční) ikterus vzniká v důsledku poruchy transportu konjugovaného bilirubinu do střeva. Porucha může nastat už na kanalikulární membráně hepatocytu nebo v intrahepatálních nebo extrahepatálních žlučových vývodech. Bilirubin se při obstrukci nemůže dostat do duodena, stolice je světlá, mastná (acholická stolice). Bilirubin je pod tlakem akumulován v intrahepatálních žlučovodech a jejich popraskáním se může dostat do krve, v moči se prokáže bilirubin. |
Steatóza jater je hromadění tuků v podobě kapének v hepatocytech. Déletrvající steatóza může vyústit v jaterní cirhózu. Příčinou je nepoměr mezi přísunem a odsunem tuků v játrech a o porušenou rovnováhu jejich metabolismu v játrech (syntéza a odbourávání). Steatóza se může vyskytovat u obezity, cukrovky, chronického alkoholismu, akutně v těhotenství.
Záněty jater jsou onemocnění se zánětlivým infiltrátem v jaterním lalůčku a v periportálních polích a degenerativními změnami až nekrózou jaterních buněk. Virové hepatitidy patří mezi relativně častá onemocnění. V současné době je známo 5 druhů virů způsobujících odlišné typy akutních hepatitid. Hepatitidy se podle průběhu dělí na akutní a chronické (je-li průběh onemocnění delší nebo kratší než 6 měsíců).
Jaterní cirhóza je ireverzibilní proces, charakteristický fibrózou a uzlovitou regenerací parenchymu. Přestavený parenchym utlačuje cévy a způsobuje hypertenzi v portálním řečišti a utlačením žlučových kanálků způsobuje cholestázu a žloutenku. Příčinou cirhózy bývají virové hepatitidy nebo toxický účinek nadměrného příjmu alkoholu. Může to však být i důsledek chronické hypoperfuze při selhávání srdce nebo účinku některých léků.
Zpočátku je cirhóza kompenzovaná, pacient pociťuje slabost, únavu, nechutenství a nesnáší tučná jídla. Později dojde k selhání jater se všemi důsledky. Dekompenzaci provází ascites (důsledek portální hypertenze) a otoky dolních končetin (ze snížené produkce bílkovin při jaterním selhání). Kromě žloutenky má pacient subfebrilie a zvýšenou krvácivost (netvoří se koagulační faktory). Nemocný je hubený, s četnými pavoučkovými névy a petechiemi. Smrtícími komplikacemi je krvácení z jícnových varixů a jaterní encefalopatie.
Důsledky cirhózy:
- Portální hypertenze je abnormálně zvýšený tlak v portálním venózním systému (systém sbírající krev z trávicího systému), způsobený přestavbou jater útlakem žil při cirhóze. Zvýšený tlak ve véně portae způsobuje filtraci tekutiny do břišní dutiny – ascites.
- Ascites je přítomnost volné tekutiny v peritoneální dutině. Nejčastěji ascites nacházíme u cirhózy, ale může vzniknout i u srdečního selhávání, konstriktivní perikarditidy, nádorového rozsevu na peritoneu, nefrotického syndromu, trombózy jaterních žil a malnutrice.
Na vzniku ascitu se podílí více faktorů:
- portální hypertenze se zvýšeným portálním kapilárním tlakem
- zvýšená produkce lymfy v játrech (způsobená blokádou odtoku krve z jater při útlaku lymfatických cév v játrech)
- nízká hladina sérového albuminu (způsobená sníženou syntézou)
- hromadění hormonů, které nemohou být odbourány (aldosteronu a antidiuretického hormonu); zůstávají v krvi a stimulují ledviny k retenci vody a sodíku
- vazodilatace v trávicím traktu (způsobená zvýšenou produkcí NO)
- Subjektivně má pacient neurčité bolesti břicha, zhoršení chuti k jídlu, v pokročilém stavu dechové potíže ze zvýšeného stavu bránice, sníženou diurézu a výrazné omezení pohybové aktivity. Rozvíjejí se u něj otoky dolních končetin a v důsledku toho se zvyšuje hmotnost, přestože se odbourávají svaly. Hromadění tekutiny způsobuje zvyšování tělesné hmotnosti a zvětšování objemu břicha. Ascites se může komplikovat bakteriální peritonitidou. Peritonitida svou zánětlivou odpovědí zhoršuje ascites zvýšením permeability mezenteriálních kapilár, což zvětšuje objem ascitu. Peritonitida se vyvíjí spontánně nebo po vpichu při punkci ascitu.
- Zvýšený tlak ve vena portae vede také k otevření kolaterál mezi portálními a systémovými vénami v jícnu (jícnové varixy), na přední stěně břišní (caput medusae) a v rektu. Zvýšení tlaku a krevního objemu se tak přenáší do systémové cirkulace.
- Krvácení z jícnových varixů při portální hypertenzi je krvácení, které se může objevit náhle, bez předchozích obtíží. Jde o masivní „zvracení“ tmavě červené krve nebo masivní krvácení z konečníku. Obvykle je bezbolestné, ale ohrožuje pacienta velkou ztrátou krve až šokem. Příčinou prasknutí varixů je zvýšený venózní tlak a krvácení podporuje snížená koncentrace koagulačních bílkovin a nedostatek krevních destiček. Krvácení do trávicího traktu zhoršuje jaterní encefalopatii zvýšenou nabídkou aminokyselin pro vznik amoniaku.
Jaterní encefalopatie (portosystémová encefalopatie) je komplikací selhání jater. Vzniká v důsledku přítomnosti zplodin látkového metabolismu, především amoniaku, v krvi. Jestliže krev obtéká při cirhóze játra kolaterálami do systémového oběhu, nemohou se metabolity normálně odbourávat v játrech a působí toxicky hlavně na CNS. Metabolismus mozku se mění, vznikají falešné mediátory a zvýšeně se spotřebovává ATP. Mezi známky počáteční manifestace patří „konstruktivní apraxie“ (nemocný není schopen sestavit jednoduché obrazce ze zápalek), změny písma (roztřesené až nečitelné), jemné změny osobnosti, ztráta paměti, podrážděnost, agresivita nebo letargie, spavost, snížení pohybové aktivity i spánková inverze (ve dne spí, v noci bdí). Symptomy se mohou zhoršovat, vyvine se zmatenost, třes (arytmický plápolavý třes, “flapping tremor”), stupor (nemocný nejí, nepije, nemluví) až koma.
Faktory, které uspíší rozvoj stuporu a komatu u jaterních chorob, mohou být infekce, krvácení z jícnových varixů (zvýšený přívod bílkovin spolu s hypotenzí a hypoxií mozku a jater), elektrolytová dysbalance, velká fyzická a psychická námaha nebo některé léky (analgetika, sedativa).
Hepatorenální syndrom je selhání jinak zdravých ledvin při selhání jater. Příčinou je hypoperfuze ledvin, způsobená snížením cirkulujícího objemu při vzniku ascítu a otoků.
9.6.7 Onemocnění žlučníku a žlučových cest
Celková sekrece žluči je asi 800 – 1000ml za den. Žluč je alkalická, žlutavá tekutina, ve žlučníku se zahušťuje a stává se tmavozelenou. Kromě žlučových barviv jsou součástí žluče micely žlučových barviv, lecitinu a cholesterolu a elektrolyty.
Cholelitiáza je přítomnost kamenů ve žlučníku nebo žlučových cestách. Mohou vznikat v kterékoli části vývodných žlučových cest, mohou být buď ve žlučníku (cholecystolitiáza) nebo ve společném žlučovodu (choledocholitiáza) nebo v jaterních žlučovodech (intrahepatická cholelitiáza). Podle složení se kameny dělí na cholesterolové, pigmentové a smíšené.
Faktory, které se podílejí na vzniku žlučových kamenů:
- nadměrný energetický přívod (častý nález cholelitiázy u obezity a diabetiků)
- stáza žluči ve žlučníku (snížená motilita žlučníku)
- věk, pohlaví a hormony. Výskyt stoupá s věkem; u žen je asi dvakrát častější, zvlášť, pokud užívají kontraceptiva nebo v těhotenství (je snížená citlivost žlučových cest na cholecystokinin s následnou stázou žluče).
- choroby žlučníku a žlučových cest (hlavně zánět a infekce vedou ke změnám pH, leukocyty i baktérie mohou sloužit jako kondenzační jádro)
Cholesterolové kameny se vyskytují nejčastěji (tvoří asi 80% všech konkrementů) a nejsou kontrastní na rtg. Pigmentovékameny jsou složené ze žlučových pigmentů a z jejich vápenatých solí a proto jsou na rtg kontrastní. Jejich výskyt bývá spojen s parazitárními infekcemi, hemolytickou anémií (zvyšuje se nabídka konjugovaného bilirubinu, po dekonjugaci se z něj mohou tvořit kaménky), chronickou infekcí žlučových cest, jaterní cirhózou. Pigmentové kameny tvoří asi 5% všech konkrementů vývodných žlučových cest. Smíšené kameny obsahují všechny složky v různých poměrech, většinou jsou na rtg kontrastní. Tvoří asi 15-20% všech konkrementů.
Kaménky ve žlučníku nemusí působit klinické příznaky, ale mohou trvalým drážděním vyvolat zánět (akutní, latentní nebo v podobě vleklé dyspepsie). Posunem se může konkrement zaklínit v krčku žlučníku a vyvolat koliku. Městnající obsah žlučníku se může infikovat, vznikne cholecystitida (akutní nebo chronická). Při prudké infekci může vzniknout empyem žlučníku, perforace stěny žlučníku s následnou peritonitidou. Pokud kamének projde ductus cystikus a uvízne v ductus choledochus, způsobí obstrukci, která se projeví žloutenkou.
Cholecystitida je zánětlivé onemocnění žlučníku. Akutní cholecystitida vzniká náhle nebo po opakovaných biliárních kolikách. Stáza a městnání žluče způsobí zánět (hlavně účinkem žlučových kyselin), často se přidá i infekce. Cholecystitidu provází zimnice, třesavka, horečka, celková zchvácenost a dehydratace. Bolest je hlavně somatická, lokalizovatelná v místě žlučníku a s peritoneálním drážděním. Příčinou je obvykle uzávěr ductus cystikus kaménkem.
Chronická cholecystitida vzniká následkem cholelitiázy nebo po akutním zánětu. Probíhá bez příznaků nebo jako biliární dyspepsie (tlak v nadbřišku, nadmutí, pálení žáhy, říhání, regurgitace).
Nádory žlučníku viz patologie.